Spis treści:
Co to jest hipercholesterolemia?
Najprościej ujmując jest to zbyt duże stężenie cholesterolu we krwi. Transportowanie cholesterol we krwi odbywa się za pomocą dwóch głównych białek HDL (tak zwany „dobry cholesterol”) i LDL (tak zwany „zły cholesterol”). To zbyt duże stężenie tego drugiego jest przyczyną groźnej hipercholesterolemii. U osób zdrowych za nieprawidłowe uznaje się LDLC równe lub wyższe 115mg/dl (3 mmol/l).

Jakie są przyczyny hipercholesterolemii?
Hipercholesterolemię można podzielić na pierwotną i wtórną.
- Pierwotna – jej przyczyną jest nakładanie się czynników genetycznych i środowiskowych, najczęściej żywieniowych. W tym typie rozróżniamy postać monogenową (zależną od jednego genu), jest to wtedy hipercholesterolemia rodzinna. Druga zaś to postać wielogenowa (na jej rozwój wpływ ma więcej niż jeden gen).
Hipercholesterolemia rodzinna (monogenowa) – stężenia LDL-C w tej postaci wynoszą zazwyczaj 200-400mg/dl. Najczęściej dziedziczona jest jako cecha autosomalna dominująca i związana z mutacją genu receptora LDL.
Hipercholesterolemia wielogenowa – ogólnie jest to najczęstsza postać. Wiąże się nie tylko z mutacjami wielu genów, ale także z nieodpowiednią dietą. Zwłaszcza obfitą w nasycone kway tłuszczowe i cholesterol) Stężenie LDL-C jest zazwyczaj niższe niż w postaci rodzinnej - Hipercholesterolemia wtórna – związana jest z chorobami towarzyszącymi takimi jak:
– niedoczynność tarczycy
– zespół nerczycowy
– choroby wątroby przebiegające z zastojem żółci
– leki: progestageny, kortykosteroidy, niektóre leki wykorzystywane w leczeniu zakażenia HIV, niektóre leki moczopędne i niektóre β-blokery
– zespół Cushinga
– anoreksja (jadłowstręt sychiczny).
Czym może się charakteryzować hipercholesterolemia?
Typowym objawem w postaci rodzinnej są tak zwane kępki żółte czyli żółtaki. Są to zmiany grudkowe najczęściej w okolicach powiek. Mogą występować na palcach u rąk czy w okolicy ścięgna Achillesa. Pośrednim objawem mogą być przedwczesne objawy miażdżycy przeważnie w formie choroby niedokrwiennej serca.
Czy hipercholesterolemia jest groźna?
Hipercholesterolemia, czyli podwyższony poziom cholesterolu we krwi, może prowadzić do poważnych zagrożeń dla zdrowia. Choć cholesterol jest niezbędny dla prawidłowego funkcjonowania organizmu – uczestniczy m.in. w budowie błon komórkowych, syntezie witaminy D3 i hormonów oraz wspiera układ nerwowy i odpornościowy – jego nadmiar staje się istotnym problemem. Gdy stężenie cholesterolu całkowitego przekracza 190 mg/dl, zwiększa się ryzyko wystąpienia poważnych chorób układu krążenia.
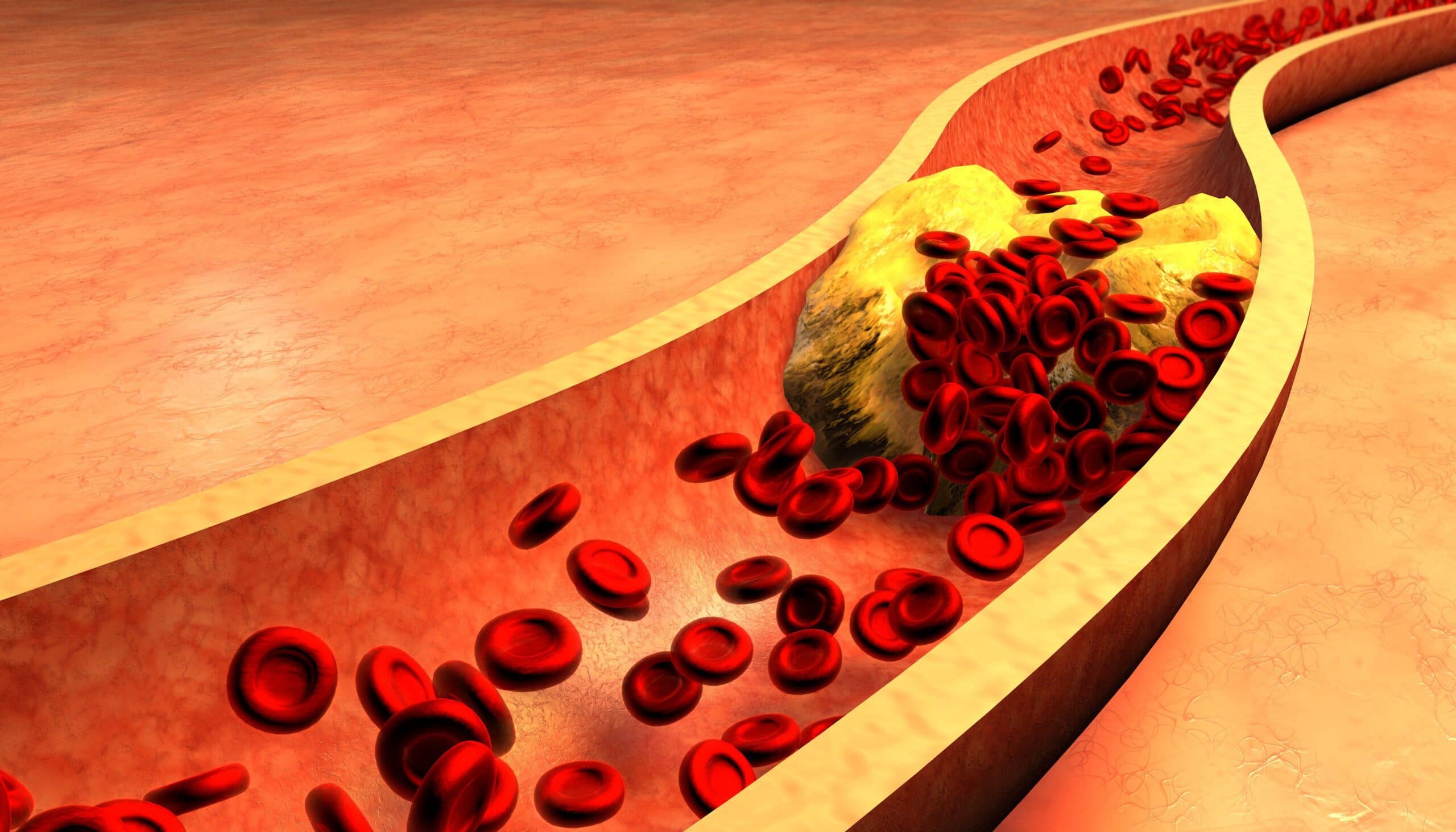
Hipercholesterolemia jest wynikiem zaburzeń gospodarki tłuszczowej organizmu, co w konsekwencji może prowadzić do rozwoju miażdżycy, czyli tworzenia się blaszek miażdżycowych w ścianach tętnic. Z czasem owe zmiany miażdżycowe powodują zwężenie naczyń krwionośnych, przez co przyczyniają się do wystąpienia poważnych schorzeń, takich jak choroba wieńcowa, zawał serca, udar mózgu czy niedokrwienie kończyn dolnych (a w skrajnych przypadkach do ich amputacji). Nadmiar cholesterolu może być powodem zapalenia trzustki, a u kobiet w ciąży prowadzić do przedwczesnego porodu i opóźnienia wzrostu płodu, a także zwiększać ryzyko rozwoju hipercholesterolemii u dziecka w dorosłym życiu.
Rokowania przy hipercholesterolemii zależą od poziomu lipidów we krwi oraz współistnienia innych czynników ryzyka, takich jak nadciśnienie, cukrzyca czy palenie papierosów. W terapii kluczowym celem jest obniżenie stężenia cholesterolu LDL (tzw. „złego” cholesterolu), co pozwala na zmniejszenie ryzyka sercowo-naczyniowego. Im wyższe ryzyko ma pacjent, tym niższy powinien być docelowy poziom LDL.
Jakie są objawy hipercholesterolemii?
Hipercholesterolemia na ogół rozwija się bezobjawowo przez wiele lat, dlatego często bywa określana mianem „cichego zabójcy”. Objawy pojawiają się dopiero wtedy, gdy wysoki poziom cholesterolu prowadzi do zaawansowanych powikłań zdrowotnych, rozwoju miażdżycy, co w konsekwencji wpływa na różne narządy w zależności od lokalizacji zmian miażdżycowych.
Powikłania miażdżycowe wynikające z długotrwałej, nieleczonej hipercholesterolemii obejmują:
- Bóle dławicowe w klatce piersiowej – występują w przypadku miażdżycy tętnic wieńcowych, czyli naczyń dostarczających krew do serca. Bóle te są charakterystycznym objawem choroby wieńcowej.
- Ból nóg podczas chodzenia – w wyniku miażdżycy tętnic kończyn dolnych, pacjenci mogą doświadczać bólu, szczególnie w łydkach, podczas wysiłku fizycznego.
- Zawroty głowy i problemy neurologiczne – miażdżyca tętnic szyjnych, prowadząca do zmniejszonego dopływu krwi do mózgu, może objawiać się zawrotami głowy, a nawet prowadzić do udaru.
- Niedokrwienie różnych narządów – miażdżyca prowadzi do zmniejszonego przepływu krwi do wielu narządów, takich jak mózg, serce, kończyny czy jelita, co może skutkować udarem, zawałem serca, bólami kończyn, czy nawet martwicą jelit.
- Bóle ścięgien, szczególnie Achillesa – mogą być efektem zapalenia wywołanego przez odkładający się cholesterol.
Objawy hipercholesterolemii rodzinnej
W przypadku hipercholesterolemii rodzinnej, która jest dziedziczną formą choroby, mogą występować bardziej specyficzne objawy. W tej postaci choroba może być rozpoznana już w dzieciństwie. Do charakterystycznych symptomów należą:
- Kępki żółte, żółtaki – to grudkowe, żółtawe zmiany skórne, będące złogami cholesterolu. Są płaskie lub lekko wypukłe i mogą zlewać się ze sobą. Najczęściej pojawiają się w okolicach oczu, na ścięgnach, kolanach, łokciach oraz pośladkach. Zmiany te rosną powoli i nie bolą, ani nie swędzą.
- Rąbek starczy rogówki – biała obwódka wokół tęczówki oka, powstająca przed 45. rokiem życia w wyniku odkładania się lipidów.

Hipercholesterolemia rodzinna
Hipercholesterolemia rodzinna (familial hypercholesterolemia, FH) jest jedną z najczęstszych chorób monogenowych, dziedziczoną autosomalnie dominująco, co oznacza, że wystarczy odziedziczyć wadliwy gen od jednego z rodziców, aby choroba się ujawniła. Szacuje się, że występuje u około 1 na 250 osób. Choroba ta związana jest z nieprawidłową regulacją poziomu cholesterolu we krwi, a jej główną cechą jest podwyższone stężenie „złego” cholesterolu, czyli frakcji LDL. Główną przyczyną FH są mutacje w jednym z trzech genów: LDLR, APOB lub PCSK9.
Charakterystyczne dla tej choroby są stężenia cholesterolu LDL powyżej normy, zwłaszcza gdy przekraczają 190 mg/dl (4,9 mmol/l) u dorosłych i 150 mg/dl (3,88 mmol/l) u dzieci. Ostateczne rozpoznanie potwierdzają badania genetyczne wykrywające mutacje w genach LDLR, APOB lub PCSK9.
Ze względu na sposób dziedziczenia, hipercholesterolemia występuje w dwóch formach: heterozygotycznej oraz homozygotycznej. Osoba posiadająca jedną wadliwą kopię genu jest nazywana heterozygotą, natomiast osoba z dwiema nieprawidłowymi kopiami genu to homozygota. Homozygotyczna forma choroby jest rzadko spotykana, a jej przebieg jest ciężki, bowiem miażdżyca może się rozwijać już w dzieciństwie. Z kolei heterozygotyczna postać należy do najczęściej występujących schorzeń genetycznych, a jej objawy pojawiają się zazwyczaj w późniejszym okresie życia.
Najczęstsza mutacja, występująca w 80-85% przypadków, dotyczy genu LDLR (low density lipoprotein receptor) kodującego receptor LDL. Receptor ten odpowiada za wychwytywanie cząsteczek LDL z krwi przez komórki wątroby, gdzie są one rozkładane. W wyniku mutacji receptor ten jest nieaktywny lub produkowany w zbyt małej ilości, co uniemożliwia efektywne usuwanie cholesterolu LDL z krwi. W efekcie dochodzi do odkładania cholesterolu w ścianach naczyń krwionośnych, co przyspiesza rozwój miażdżycy.
Mutacje w genie APOB (apolipoproteiny B-100), choć rzadsze, również wpływają na metabolizm cholesterolu. Apolipoproteina B jest kluczowym elementem umożliwiającym wiązanie LDL z jego receptorem. Jej nieprawidłowości prowadzą do zakłócenia tego procesu, skutkując wzrostem poziomu cholesterolu LDL we krwi.
Z kolei mutacje w genie PCSK9 (białka konwertazy proproteiny subtylizyna/keksyna typu 9) powodują nadmierną degradację receptorów LDL, co ogranicza ich liczbę na powierzchni komórek, prowadząc do podwyższenia poziomu cholesterolu we krwi.
Możliwe objawy hipercholesterolemii rodzinnej to:
- Kępki żółte, żółtaki – złogi cholesterolu widoczne na skórze w postaci żółtych lub brunatno-żółtych guzków, często wokół oczu, w okolicy ścięgien (np. Achillesa), skórze łokci, pośladków, kolan czy innych dużych stawów. Są płaskie lub lekko wypukłe, mogą zlewać się ze sobą. Rosną powoli. Zmiany te nie bolą ani nie swędzą.
- Rąbek starczy rogówki – biały pierścień wokół tęczówki, pojawiający się przed 45. rokiem życia.
- Bóle dławicowe – ból w klatce piersiowej wynikający z niedokrwienia serca.
- Hepatomegalia (powiększenie wątroby)
- Nawracające bóle oraz stany zapalne ścięgna Achillesa
- Niedostateczne ukrwienie tkanek i narządów – Miażdżyca powoduje zwężenie naczyń krwionośnych, co prowadzi do niedostatecznego ukrwienia tkanek i narządów. Miażdżyca w obrębie tętnic szyjnych może skutkować zawrotami głowy, omdleniami, a w poważniejszych przypadkach nawet udarem. Miażdżyca naczyń wieńcowych prowadzi do choroby niedokrwiennej serca, natomiast zaburzenia ukrwienia kończyn objawiają się bólami rąk i nóg, które nasilają się po wysiłku fizycznym.
Nieleczona hipercholesterolemia rodzinna prowadzi do przedwczesnego wystąpienia chorób sercowo-naczyniowych, takich jak zawał serca lub udar, często w młodym wieku, nawet przed 45. rokiem życia.
Czym jest „czysta” hipercholesterolemia?
Mianem „czystej hipercholesterolemii” określa się stan charakteryzujący się podwyższonym poziomem cholesterolu we krwi, szczególnie jego frakcji LDL (tzw. „zły cholesterol”), przy jednoczesnym prawidłowym poziomie trójglicerydów. W przeciwieństwie do innych zaburzeń lipidowych, w czystej hipercholesterolemii nie występują zmiany w poziomach innych tłuszczów we krwi. Schorzenie to może być efektem zarówno czynników genetycznych, jak i niezdrowego stylu życia. Niewłaściwa dieta, bogata w tłuszcze zwierzęce, brak aktywności fizycznej, nadwaga, otyłość i palenie papierosów znacząco podnoszą ryzyko jego wystąpienia.
Kluczowym narzędziem do rozpoznania czystej hipercholesterolemii jest lipidogram, który analizuje poziomy różnych frakcji tłuszczów we krwi. Cholesterol całkowity osiąga wartości zwykle powyżej 200 mg/dl, a cholesterol LDL zwykle przekracza 130 mg/dl. Poziom trójglicerydów pozostaje w normie, co odróżnia czystą hipercholesterolemię od innych zaburzeń lipidowych.
Jak ją rozpoznać?
Przede wszystkim należy wykonać lipidogram osocza, czyli inaczej profil lipidowy, który polega na pobraniu krwi żylnej. Należy wykonać je na czczo. W przypadku hipercholesterolemii rodzinnej berze się pod uwagę dane z wywiadu np.: ciężka hipercholesterolemia u krewnych 1. stopnia oraz przedwczesna choroba niedokrwienna serca u chorego i u jego krewnych 1. stopnia. Nie ma potrzeby wykonywania badań genetycznych ponieważ nie zmienia to postępowania u chorych.
Jak leczyć hipercholesterolemię?
Uzależnienie leczenia wynika z ryzyka choroby niedokrwiennej serca i wyjściowego stężenia LDL-C. Na podstawie np. skali SCORE, lekarz ustala najodpowiedniejszą dla każdego pacjenta terapię. Przede wszystkim należy zmienić styl życia. Trzeba ograniczyć spożywanie nienasyconych kwasów tłuszczowych. Są to między innymi produkty bogate w tłuszcze zwierzęce, olej palmowy czy kokosowy. Zaleca się zastąpienie ich wielonienasyconymi kwasami tłuszczowymi omega-6 oraz jednonienasyconymi kwasami tłuszczowymi, czyli tłuszczami roślinnymi. Należy też ograniczyć tak zwane tłuszcze trans, które znajdują się w gotowych wyrobach cukierniczych. Warto wprowadzić też regularne ćwiczenia fizyczne.
Jeżeli chodzi o leczenie farmakologiczne, lekami pierwszego wyboru są statyny. Zmniejszają one produkcję cholesterolu przez organizm ludzki oraz przyspieszają jego metabolizm. Oprócz tego wpływają na stabilizację blaszek miażdżycowych oraz dają efekt przeciwzakprzepowy. Niestety leki te jak każde inne mają swoje działania niepożądane, więc należy ściśle przestrzegać zaleceń lekarza.
Innym lekiem jest ezetynib, który zmniejsza stężenie cholesterolu w surowicy. Może być stosowany łącznie ze statynami lub pojedynczo w przypadku nietolerancji statyn.
Kolejnymi lekami są żywice jonowymienne. Pośrednio zmniejszają zawartość cholesterolu w komórkach wątroby. Należy je stosować, kiedy nie są wskazane statyny np. u kobiet w ciąży, gdy są źle tolerowane lub niewystarczająco skuteczne.
W przypadku ciężkiej hipercholesterolemii, trudności w osiągnięciu docelowego stężenia LDL-C lub nietolerancji statyn, stosuje się inhibitory PCSK9. Do grupy tych leków należy ewolokumab czy alirokumab. Leki te podawane są we wstrzyknięciach raz na 2 lub 4 tygodnie.
Lomitapid to dopuszczony od niedawna nowy lek w Unii Europejskiej. Jego działanie polega na zmniejszeniu tworzenia się cząsteczek LDL.
Warto udać się do lekarza rodzinnego, kardiologa i lekarza internisty, a nawet endokrynologa, gdyż przyczyny hipercholesterolemii mogą mieć podłoże w licznych problemach zdrowotnych.
Co można jeść?
Przede wszystkim należy unikać margaryn twardych, frytury oraz gotowych wyrobów cukierniczych, produktów typu fast food, a także żywności gotowej do szybkiego przygotowania.
W jadłospisie należy uwzględnić chude produkty mleczne, chude mięso i wędliny, tłuszcze roślinne (szczególnie olej rzepakowy, oliwa z oliwek oraz margaryna miękka. Produkty z dodatkiem steroli lub stanoli roślinnych. Warto kilka razy w tygodniu zjeść danie z tłustej ryby morskiej, bogatej kwasy tłuszczowe omega-3. Jeżeli chodzi o produkty zbożowe, należy wybierać te które są pełnoziarniste. Dobrze jest ograniczyć sól lub zastąpić ją ziołami.
Hipercholesterolemia – jaka dieta?
Dieta jest istotnym elementem leczenia hipercholesterolemii. Każdy zdrowy sposób odżywiania wspierany regularną aktywnością fizyczną może pomóc w obniżeniu poziomu cholesterolu. Przykładami zdrowych diet są dieta śródziemnomorska, dieta DASH, dieta MIND czy dieta fleksitariańska, które opierają się na spożywaniu dużej ilości warzyw, owoców, pełnoziarnistych produktów, ryb, roślin strączkowych oraz zdrowych olejów roślinnych. Osoby stosujące się do ich zasad oraz uprawiające aktywność fizyczną mają mniejsze ryzyko wystąpienia nieprawidłowości w lipidogramie, rozwoju miażdżycy oraz chorób sercowo-naczyniowych.
Korzyści płynące z ze zmian w stylu życia zwykle stają się widoczne w ciągu 6 do 12 miesięcy. Należy pamiętać, że skuteczność w obniżaniu poziomu lipidów za pomocą modyfikacji stylu życia jest bardzo zróżnicowana osobniczo i w niektórych przypadkach konieczne jest włączenie do leczenia również farmakoterapii.
W jadłospisie osób z podwyższonym poziomem cholesterolu kluczowe jest ograniczenie tłuszczów nasyconych, cholesterolu pochodzenia zwierzęcego oraz tłuszczów trans, a jednocześnie zwiększenie podaży składników wspierających metabolizm, takich jak warzywa, owoce, produkty pełnoziarniste, nasiona roślin strączkowych, ryby i chude mięso. Ważne jest również spożywanie zdrowych tłuszczów, które wykazują korzystny wpływ na obniżenie stężenia cholesterolu frakcji LDL, czyli tzw. „złego” cholesterolu.
Jednonienasycone i wielonienasycone kwasy tłuszczowe
Do tłuszczów polecanych przy hipercholesterolemii należą jednonienasycone kwasy tłuszczowe (monounsaturated fatty acids , MUFA) oraz wielonienasycone kwasy tłuszczowe (polyunsaturated fatty acids , PUFA). Tłuszcze te, przy jednoczesnym ograniczeniu spożycia węglowodanów prostych, mogą pomóc w redukcji poziomu cholesterolu frakcji LDL. Ponadto, kwasy tłuszczowe MUFA sprzyjają zwiększeniu poziomu cholesterolu frakcji HDL, czyli „dobrego” cholesterolu, który wspiera usuwanie nadmiaru cholesterolu z organizmu.
Źródłem MUFA są oleje roślinne, takie jak oliwa z oliwek, olej rzepakowy, słonecznikowy, sojowy i kukurydziany, a także awokado. PUFA są obecne głównie w tłustych rybach morskich takich jak makrela, śledź czy łosoś oraz w oleju lnianym i rzepakowym, orzechach czy nasionach chia. Zachęcamy do uwzględnienia wyżej wymienionych produktów w swoim codziennym jadłospisie.
Błonnik rozpuszczalny
Błonnik pokarmowy, do którego rozpuszczalnych frakcji zalicza się pektyny, beta-glukan, gumy, hemicelulozy oraz śluzy roślinne, jest szczególnie cenny w obniżaniu poziomu cholesterolu. Działa poprzez wiązanie kwasów żółciowych, co prowadzi do zwiększonego wydalania tłuszczów ze stolcem, a tym samym obniżenia stężenia cholesterolu w organizmie. Główne źródła błonnika rozpuszczalnego to pełnoziarniste produkty zbożowe, nasiona roślin strączkowych oraz świeże warzywa i owoce (np. jabłka), które warto regularnie włączać do codziennej diety.
Sterole i stanole roślinne
Sterole i stanole to związki organiczne o strukturze podobnej do cholesterolu, które występują naturalnie w niektórych roślinach i mają zdolność do zmniejszania wchłaniania cholesterolu z przewodu pokarmowego. Związki te znajdują się m.in. w pestkach słonecznika, nasionach sezamu oraz niektórych olejach roślinnych (np. w oleju kukurydzianym, słonecznikowym). Choć ich naturalna zawartość w żywności jest stosunkowo niska, produkty w nie wzbogacane mogą być skutecznym uzupełnieniem diety w te związki, co pozytywnie wpływa na redukcję cholesterolu frakcji LDL.
Tłuszcze nasycone
Dieta osób z hipercholesterolemią powinna być uboga w nasycone kwasy tłuszczowe, które podnoszą poziom cholesterolu LDL oraz zwiększają ryzyko miażdżycy. Do tłuszczów nasyconych należą m.in. kwasy laurynowy, mirystynowy i palmitynowy. Tłuszcze nasycone występują głównie w produktach pochodzenia zwierzęcego, takich jak tłuste mięsa, wędliny, pasztety, kiełbasy i boczek, ale również w oleju kokosowym i oleju palmowym. Zalecenia dietetyczne sugerują unikanie tych produktów na rzecz chudych źródeł białka oraz nabiału o obniżonej zawartości tłuszczu.
Tłuszcze trans – związki, które należy wyeliminować z diety
Izomery trans kwasów tłuszczowych to rodzaj tłuszczów nienasyconych, które w procesie uwodornienia zmieniają konfigurację cis na trans. Mają negatywny wpływ na zdrowie – podwyższają poziom „złego” cholesterolu LDL oraz obniżają poziom „dobrego”, ochronnego cholesterolu frakcji HDL. W diecie osób z hipercholesterolemią zaleca się unikanie źródeł tłuszczów trans, takich jak wysokoprzetworzone produkty, gotowe wyroby cukiernicze, margaryny twarde, tłuszcze cukiernicze oraz żywność typu fast food.
Źródła cholesterolu w diecie
Cholesterol pokarmowy jest obecny głównie w produktach pochodzenia zwierzęcego. U osób z bardzo wysokim poziomem cholesterolu warto więc ograniczyć nadmierne spożycie produktów, takich jak żółtka jaj, podroby (np. wątróbka, nerki, serca, móżdżki), tłuste mięsa, pasztety, salceson czy kaszanka. Jajka są zdrowym źródłem białka, ale dla osób z podwyższonym poziomem cholesterolu zaleca się spożywanie nie więcej niż 2-3 sztuk tygodniowo.
Produkty zalecane w diecie w hipercholesterolemii to:
- Oliwa z oliwek, olej rzepakowy, olej lniany
- Orzechy (migdały, orzechy włoskie), nasiona (chia, siemię lniane)
- Warzywa i owoce (szczególnie bogate w błonnik: jabłka, gruszki, marchew, brokuły)
- Ryby morskie (łosoś, makrela, sardynki, śledź)
- Pełnoziarniste produkty zbożowe (płatki owsiane, brązowy ryż, chleb pełnoziarnisty)
- Rośliny strączkowe (soczewica, ciecierzyca, fasola)
- Produkty wzbogacone w sterole i stanole roślinne
Z kolei produkty, których należy unikać, to:
- Tłuste mięsa (wołowina, wieprzowina, jagnięcina)
- Pełnotłuste produkty mleczne (masło, śmietana, tłuste sery)
- Przetwory mięsne (kiełbasy, pasztety, wędliny)
- Fast foody, dania gotowe, przekąski bogate w tłuszcze trans (chipsy, ciastka)
- Słodycze i produkty o wysokiej zawartości cukru
- Margaryny twarde, wyroby cukiernicze z utwardzonymi tłuszczami roślinnymi
Kilka wskazówek praktycznych:
- Przyrządzaj posiłki na parze lub piecz zamiast ich smażenia.
- Unikaj dodawania soli i mieszanek przyprawowych z solą do potraw, zastępując je przyprawami ziołowymi czy sokiem z cytryny.
- Jedz regularnie małe posiłki, aby utrzymać stały poziom energii i unikać podjadania niezdrowych przekąsek.
- Czytaj etykiety produktów spożywczych, zwracając szczególną uwagę na zawartość tłuszczów nasyconych, tłuszczów trans i cukrów.
Krótkie podsumowanie:
- Hipercholesterolemia to stan podwyższonego poziomu cholesterolu we krwi, co sprzyja powstawaniu blaszek miażdżycowych w tętnicach. Może prowadzić do chorób sercowo-naczyniowych, takich jak choroba wieńcowa, zawał serca i udar mózgu.
- Hipercholesterolemia może mieć podłoże genetyczne lub być skutkiem niezdrowego stylu życia, szczególnie niewłaściwej diety i braku aktywności fizycznej. U części osób może również wynikać z innych schorzeń, np. niedoczynności tarczycy.
- Choć wysoki poziom cholesterolu zwykle nie daje żadnych objawów, długotrwała hipercholesterolemia prowadzi do miażdżycy, co może skutkować bólami kończyn, udarem mózgu czy wystąpieniem zawału serca. Powikłania mogą rozwijać się latami, dlatego tak kluczowe są regularne badania i profilaktyka.
- Diagnostyka hipercholesterolemii opiera się na wykonaniu badań krwi. Pacjent ma wykonywany lipidogram, który określa stężenie różnych frakcji lipidów we krwi.
- Leczenie obejmuje modyfikację diety i stylu życia, a w przypadku wysokiego ryzyka lub nieskuteczności tych działań — wprowadzenie leków, takich jak statyny, które pomagają obniżyć poziom „złego” cholesterolu LDL.
Bibliografia:
- Interna Szczeklika 2020. Red. Prow. Piotr Gajewski, Wyd. 11, Kraków: Wydawnictwo Medycyna Praktyczna, 2020, ISBN 978-83-7430-628-7
- Cichocka, Aleksandra; Kłosiewicz-Latoszek, Longina; Cybulska., Barbara. Zaburzenia lipidowe. Red. . Warszawa: PZWL Wydawnictwo Lekarskie, 2006, 161 s. ISBN 83-200-3315-2
- Mamcarz, Artur; Barylski, Marcin; Wełnicki, Marcin. Lipidologia. Red. . : PZWL Wydawnictwo Lekarskie, 2020, 826 s. ISBN 978-83-200-6228-1