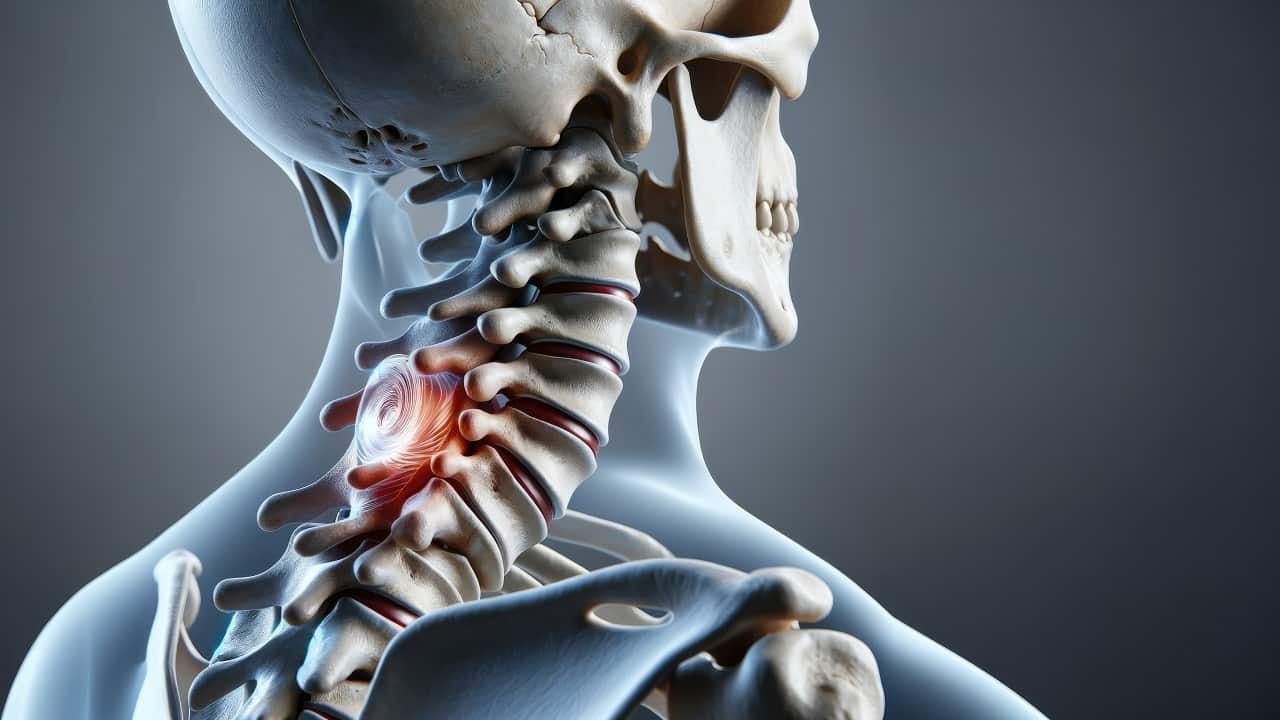
Dyskopatia szyjna to schorzenie kręgosłupa, które dotyka odcinka szyjnego, czyli górnej części kręgosłupa. Charakteryzuje się degeneracją krążków międzykręgowych, które wraz z wiekiem tracą swoją elastyczność oraz zdolność do amortyzacji. Objawy dyskopatii szyjnej mogą obejmować ból szyi promieniujący do ramion i rąk, ich drętwienie, a także osłabienie siły mięśniowej. W artykule omówimy przyczyny, objawy oraz metody diagnostyki i leczenia tej dolegliwości, aby pomóc zrozumieć, jak radzić sobie z tą powszechną w dzisiejszych czasach chorobą.
Spis treści:
Dyskopatia szyjna – co to jest?
Dyskopatia szyjna to schorzenie kręgosłupa, które obejmuje zmiany zwyrodnieniowe krążków międzykręgowych w odcinku szyjnym. Jest jedną z najczęstszych przyczyn bólów karku. Może obejmować zarówno degenerację dysków, jak i przepuklinę, które występuje, gdy krążek przemieszcza się poza swoją normalną lokalizację. Krążki międzykręgowe odgrywają istotną rolę jako amortyzatory, umożliwiając swobodny ruch kręgosłupa i zabezpieczając go przed uszkodzeniami spowodowanymi codziennym obciążeniem. Wraz z wiekiem krążki te mogą odwadniać się oraz tracić swoją elastyczność, co prowadzi do ich degeneracji.
Schorzenie to może być wynikiem zarówno naturalnych procesów starzenia się, jak i innych czynników, takich jak urazy czy przewlekłe przeciążenia kręgosłupa. Choć dyskopatia szyjna najczęściej związana jest z procesami zwyrodnieniowymi, to może dotknąć osoby w różnym wieku, zwłaszcza te, które wykonują pracę w pozycji siedzącej lub mają predyspozycje genetyczne do chorób kręgosłupa.
W wyniku procesów degeneracyjnych może dojść do przepukliny krążka międzykręgowego, czyli wysunięcia jego jądra miażdżystego poza pierścień włóknisty. To najczęściej występująca forma dyskopatii. Taka sytuacja powoduje ucisk na nerwy rdzeniowe, co skutkuje silnym bólem czy drętwieniem kończyn.
Najczęściej występujące objawy dyskopatii szyjnej to ból szyi promieniujący do ramion, mrowienie w kończynach górnych oraz ograniczenie ruchomości. Wczesne rozpoznanie i odpowiednie leczenie mogą znacząco poprawić komfort życia i zapobiec dalszym powikłaniom.
Jaka jest rola krążków międzykręgowych?
Kręgosłup pełni funkcję podtrzymującą oraz ochronną dla układu nerwowego i narządów wewnętrznych. Składa się z 33 lub 34 kręgów, które są połączone elastycznymi strukturami zwanymi krążkami międzykręgowymi. Kręgosłup dzieli się na trzy główne odcinki: kręgosłup szyjny (składający się z 7 kręgów), piersiowy (składający się z 12 kręgów) oraz lędźwiowy (składający się z 5 kręgów), a poniżej odcinka lędźwiowego znajdują się kość krzyżowa oraz kość guziczna (inaczej ogonowa).
Krążki międzykręgowe pełnią rolę kluczowych amortyzatorów. Składają się z chrzęstnych płytek krańcowych łączących krążek z powierzchniami trzonów kręgosłupa, pierścienia włóknistego oraz jądra miażdżystego, które razem zapewniają elastyczność oraz zdolność do absorpcji wstrząsów. Działają one jak elastyczne poduszki, które rozpraszają siły działające na kręgosłup podczas codziennych aktywności, takich jak chodzenie, skakanie czy podnoszenie ciężarów.
Dzięki swojej budowie krążki międzykręgowe umożliwiają płynne ruchy kręgosłupa i chronią kręgi przed nadmiernym obciążeniem. Gdy jednak krążki ulegają degeneracji lub uszkodzeniu, co może obejmować pęknięcia pierścienia włóknistego, przemieszczenie jądra miażdżystego czy całkowite wypadnięcie dysku, mogą wystąpić poważne problemy zdrowotne. Takie zmiany prowadzą do dyskopatii, która może objawiać się bólem, ograniczeniem ruchomości oraz innymi dolegliwościami związanymi z uciskiem na korzenie nerwowe.
Czy dyskopatia szyjna jest groźna?
Ze względu na bliskie położenie krążków międzykręgowych w stosunku do rdzenia kręgowego, dyskopatia może prowadzić do poważnych komplikacji. Zmiany degeneracyjne w tym rejonie kręgosłupa mogą wywołać ucisk na opony, korzenie rdzeniowe oraz sam rdzeń kręgowy, co w konsekwencji prowadzi do poważnych objawów i zaburzeń funkcjonowania.
Dyskopatia szyjna może powodować utratę czucia i osłabienie mięśni w kończynach górnych, co w zaawansowanych przypadkach może wpłynąć na zdolność poruszania się oraz koordynację ruchową.

Może dojść do wystąpienia objawów rdzeniowych. W sporadycznych sytuacjach dyskopatia szyjna może skutkować utratą przytomności. Ucisk na nerwy może spowodować znaczne osłabienie czucia i siły w rękach. Zmiany w funkcjonowaniu układu nerwowego czasem powodują nietypowe objawy smakowe np. występowanie metalicznego posmaku w ustach.
Problemy z rdzeniem kręgowym mogą prowadzić do wymiotów, nudności oraz zawrotów głowy. W skrajnych przypadkach dyskopatia szyjna skutkuje zablokowaniem ruchów kręgosłupa szyjnego oraz niemożnością wykonywania ruchów. W przypadku zaawansowanego ucisku rdzenia kręgowego mogą pojawić się zaburzenia funkcji autonomicznych, takie jak trudności z utrzymaniem prawidłowego ciśnienia krwi, problemy z oddychaniem czy kontrolą nad pęcherzem moczowym.
Dyskopatia szyjna wymaga więc szczególnej uwagi i odpowiedniego leczenia, aby zapobiec poważnym komplikacjom zdrowotnym. W przypadku wystąpienia objawów rdzeniowych, niezbędna jest szybka konsultacja medyczna i wdrożenie właściwego postępowania terapeutycznego.
U kogo występuje dyskopatia szyjna?
Choć dyskopatia szyjna częściej dotyka osoby starsze, może wystąpić również u młodszych osób, zwłaszcza w przypadku urazów, wad postawy lub intensywnego czy przewlekłego przeciążenia kręgosłupa, które prowadzą do uszkodzenia krążków międzykręgowych.
Dyskopatia szyjna najczęściej występuje u osób, które:
- Są w średnim lub starszym wieku – z wiekiem krążki międzykręgowe ulegają odwodnieniu i degeneracji, co może prowadzić do dyskopatii.
- Pracują w sposób obciążający kręgosłup szyjny – na przykład osoby, które spędzają długie godziny w jednej pozycji, pracując przy komputerze, lub wykonują pracę fizyczną.
- Mają skłonności genetyczne – historia rodzinna może wpływać na ryzyko wystąpienia dyskopatii szyjnej.
- Mają wady postawy – problemy z postawą, takie jak garbienie się czy niewłaściwe ustawienie ciała, mogą przyczyniać się do rozwoju dyskopatii.
Dyskopatia szyjna – przyczyny
Dyskopatia szyjna to choroba spowodowana różnorodnymi nieprawidłowościami oddziałującymi na krążki międzykręgowe w odcinku szyjnym kręgosłupa. Wśród głównych przyczyn i czynników ryzyka wystąpienia dyskopatii szyjnej znajdują się:
- Starzenie się organizmu – wraz z wiekiem krążki międzykręgowe tracą swoją elastyczność i objętość, co prowadzi do ich degeneracji. Utrata wody z jądra miażdżystego oraz osłabienie pierścienia włóknistego sprawiają, że krążki mniej efektywnie amortyzują obciążenia.
- Urazy – wypadki, upadki oraz kontuzje mogą uszkodzić krążki międzykręgowe, prowadząc do ich przemieszczenia lub pęknięcia. Przewlekłe lub jednorazowe urazy mogą być bezpośrednią przyczyną dyskopatii.
- Wady postawy – pogłębiona lordoza szyjna, kręgi szyjne o nieprawidłowym kształcie, spłycenie lordozy, kifoza szyjna, a także nieprawidłowa postawa ciała, na przykład długotrwałe siedzenie w niewygodnej pozycji lub niewłaściwe ustawienie głowy podczas pracy przy komputerze, mogą prowadzić do nierównomiernego obciążenia kręgosłupa. Z czasem takie obciążenia mogą prowadzić do degeneracji krążków międzykręgowych.
- Uwarunkowania genetyczne – predyspozycje genetyczne odgrywają istotną rolę w rozwoju dyskopatii szyjnej
- Otyłość – nadmierna masa ciała zwiększa obciążenie kręgosłupa, co może prowadzić do przyspieszonego zużycia krążków międzykręgowych i powstawania dyskopatii.
- Brak ruchu, dysbalans mięśniowy – siedzący tryb życia oraz brak regularnej aktywności fizycznej mogą osłabiać mięśnie wspierające kręgosłup i przyczyniać się do powstawania dyskopatii szyjnej.
- Czynniki środowiskowe – nadmierne i długotrwałe przeciążenia kręgosłupa, nieodpowiednie warunki do snu, powtarzające się urazy oraz nieergonomiczne warunki pracy są istotnymi czynnikami ryzyka. Praca w niewygodnej pozycji lub nadmierne obciążenie mechaniczne mogą prowadzić do degeneracji krążków międzykręgowych.
- Choroby kręgosłupa w okresie młodzieńczym
- Stres i silne napięcie mięśni w obrębie szyi
Jakie są objawy dyskopatii szyjnej?
Dyskopatia szyjna charakteryzuje się różnorodnymi objawami, które mogą znacznie wpływać na jakość życia.
Najczęstsze objawy dyskopatii szyjnej to:
- Bóle szyi i karku – utrzymujące się bóle w obrębie szyi, które mogą nasilać się podczas ruchów głowy czy zginania odcinka szyjnego. Ból ten często promieniuje do ramion i dłoni, co może utrudniać codzienne czynności. Może występować w nocy, nasilać się w pozycji leżącej oraz przy opuszczaniu kończyny.
- Bóle głowy – zwłaszcza w okolicy potylicy, które mogą być spowodowane napięciem mięśni szyi oraz drażnieniem struktur nerwowych.
- Drętwienie i mrowienie – uczucia te mogą występować w ramionach, dłoniach lub palcach, wskazując na ucisk na korzenie nerwowe.
- Osłabienie siły mięśniowej – problemy z utrzymaniem siły mięśniowej w ramionach i dłoniach mogą prowadzić do trudności w chwytaniu przedmiotów.
- Zaburzenia równowagi i koordynacji – problemy z utrzymaniem równowagi oraz koordynacją ruchową mogą wystąpić w wyniku ucisku na rdzeń kręgowy.
- Ograniczenie ruchomości szyi
Objawy neurologiczne związane z dyskopatią szyjną:
- Zaburzenia czucia – uczucie drętwienia, mrowienia lub pieczenia w kończynach górnych.
- Osłabienie mięśni – mogą pojawić się trudności w chwytaniu przedmiotów oraz osłabienie mięśni w ramionach i dłoniach.
- Zawroty głowy
- Zaburzenia ruchowe – problemy z koordynacją ruchów, równowagą oraz chodem.
- Zaburzenia funkcji autonomicznych – problemy z regulacją ciśnienia tętniczego, oddychaniem oraz kontrolą pęcherza moczowego mogą wystąpić w wyniku zaawansowanego ucisku rdzenia kręgowego.
Dyskopatia szyjna – gdzie boli?
Dyskopatia szyjna objawia się dolegliwościami bólowymi, które mogą wpływać na codzienne funkcjonowanie pacjenta. W początkowej fazie dyskopatii szyjnej ból często ma charakter punktowy i jest zlokalizowany w centralnej części szyi, na poziomie uszkodzonego krążka międzykręgowego. Na tym etapie zmiany degeneracyjne w jądro miażdżystym krążka jedynie napinają pierścień włóknisty, nie naruszając jego ciągłości, co prowadzi do podrażnienia zakończeń nerwowych w worku oponowym. Jeśli uwypuklony dysk nie uciska korzeni rdzeniowych, bóle będą zazwyczaj odczuwane w miejscach bezpośredniego nacisku, jednak mogą one być dodatkowo wzmocnione przez przeciążenie lub napięcie mięśni w okolicznych strukturach, co sprawia, że ból może promieniować na sąsiednie obszary.
W fazie wypukliny jądra miażdżystego ból może już nie tylko być odczuwany w centralnej części szyi, ale także promieniować wzdłuż korzeni nerwowych. Ucisk dysku na korzeń nerwowy prowadzi do bólu wzdłuż obszaru, który ten nerw unerwia. W przypadku dyskopatii szyjnej ból często obejmuje kark, może też promieniować wzdłuż nerwów szyjnych, powodując dolegliwości w głowie i ramieniu.
Typowe lokalizacje bólu związane z dyskopatią szyjną to:
- Szyja i kark – ból w tych okolicach jest najczęściej zgłaszanym objawem. Może mieć charakter ostry lub przewlekły, a jego intensywność często wzrasta podczas ruchów głowy. Ból może być efektem ucisku na struktury w obrębie kręgosłupa szyjnego.
- Ramiona – w przypadku dyskopatii szyjnej ból często promieniuje do ramion. Może mieć charakter rozlany lub skoncentrowany w jednym miejscu, w zależności od tego, które korzenie nerwowe są uciskane.
- Dłonie i palce – objawy mogą rozprzestrzeniać się na dłonie i palce, gdzie pacjenci odczuwają drętwienie, mrowienie lub ból. To często oznacza, że korzenie nerwowe w obrębie szyi są podrażnione lub uciskane.
- Obszar między łopatkami – w niektórych przypadkach ból może rozprzestrzeniać się na obszar między łopatkami, co może wskazywać na bardziej rozległe zmiany degeneracyjne w odcinku szyjnym.
Wielopoziomowa dyskopatia, czyli zmiany degeneracyjne obejmujące więcej niż jeden segment kręgosłupa, może prowadzić do bardziej rozległych i intensywnych bólów.
Dyskopatia szyjna – jaki lekarz?
W przypadku dyskopatii szyjnej warto skonsultować się z odpowiednim specjalistą, takim jak ortopeda, neurolog lub neurochirurg.
Diagnostyka dyskopatii szyjnej
Diagnostyka dyskopatii szyjnej opiera się głównie na szczegółowym wywiadzie medycznym, badaniu przedmiotowym oraz analizie wyników badań obrazowych. Na początku lekarz zbiera informacje dotyczące historii medycznej pacjenta, w tym ewentualnych urazów, nawyków związanych ze stylem życia, wykonywaną pracą oraz charakterystyki objawów bólowych. Szczegółowe pytania o lokalizację, nasilenie i czas trwania bólu oraz inne dolegliwości pomagają wstępnie określić możliwe przyczyny problemów.
Podczas badania fizykalnego lekarz ocenia stan mięśni, sprawdza osłabienie siły mięśniowej oraz analizuje objawy neurologiczne, takie jak drętwienie, mrowienie czy inne odczucia w kończynach. Badanie to może dostarczyć informacji o lokalizacji bólu oraz o potencjalnym ucisku na korzenie nerwowe.
Diagnostyka obrazowa obejmuje:
- Rezonans magnetyczny – jest najskuteczniejszym badaniem do zobrazowania struktur anatomicznych kręgosłupa szyjnego, w tym krążków międzykręgowych i struktur nerwowych. Pozwala na dokładną ocenę stanu dysków oraz ich wpływu na kanał kręgowy.
- Tomografia komputerowa – szczególnie przydatna w ocenie struktur kostnych. Może być stosowana, gdy rezonans magnetyczny jest niedostępny, jednak nie jest w stanie dokładnie ocenić stanu tkanek miękkich, takich jak rdzeń kręgowy, korzenie nerwowe oraz szczegółów dotyczących krążków międzykręgowych. Choć tomografia dobrze obrazuje struktury kostne, w przypadku dyskopatii szczególnie istotna jest dokładność w zobrazowaniu samych dysków oraz ewentualnych ucisków na nerwy, co lepiej przedstawia rezonans magnetyczny.
- RTG – badanie rentgenowskie jest przydatne w diagnostyce pourazowej i ocenie zmian kostnych. Nie pozwala jednak na ocenę stanu dysków międzykręgowych ani na precyzyjne określenie przyczyny bólu.
W niektórych sytuacjach przydatna jest elektromiografia – wykonywana, gdy objawy obejmują głównie drętwienie, mrowienie lub osłabienie kończyn. EMG ocenia funkcjonalność mięśni i nerwów oraz wykrywa ewentualne uciski lub uszkodzenia.
W przypadku wystąpienia objawów takich jak wzrost temperatury, wzmożona potliwość, utrata masy ciała, powiększenie węzłów chłonnych czy wcześniej zdiagnozowane choroby nowotworowe lub układowe, lekarz może zlecić dodatkowe badania, aby wykluczyć inne poważne schorzenia.
Dyskopatia szyjna – leczenie
Leczenie dyskopatii szyjnej obejmuje zarówno metody zachowawcze, jak i chirurgiczne, zależnie od nasilenia objawów oraz skuteczności terapii nieinwazyjnych.
Leczenie zachowawcze
Na początku zaleca się postępowanie zachowawcze, które ma na celu złagodzenie objawów i wsparcie naturalnych procesów regeneracyjnych organizmu. Kluczowe elementy leczenia zachowawczego to:
- Farmakoterapia– wykorzystuje się leki przeciwbólowe, przeciwzapalne oraz miorelaksanty, które pomagają w łagodzeniu bólu, zmniejszaniu stanu zapalnego i rozluźnianiu mięśni.
- Fizjoterapia i rehabilitacja– terapeutyczne techniki, takie jak terapia manualna, elektroterapia czy kinezyterapia, są stosowane w celu poprawy ruchomości kręgosłupa oraz wzmocnienia mięśni. Relaksację mięśni można osiągnąć także poprzez noszenie kołnierza szyjnego.
- Ćwiczenia i zmiana stylu życia– istotne są regularne ćwiczenia mające na celu wzmacnianie mięśni wspierających kręgosłup oraz edukacja w zakresie prawidłowej postawy ciała. Przykładowe ćwiczenia obejmują ruchy głowy w różnych kierunkach oraz delikatne rozciąganie szyi.
Leczenie operacyjne
Jeśli metody zachowawcze są nieskuteczne i objawy utrzymują się przez dłuższy czas, bądź występują inne wskazania, lekarz może zalecić leczenie chirurgiczne. Główne przesłanki do operacji to między innymi długotrwały ból oraz obecność deficytów neurologicznych, takich jak zaburzenia czucia rąk czy osłabienie siły mięśniowej.
Najczęściej wykonuje się operację polegającą na usunięciu uszkodzonego krążka międzykręgowego i zastąpieniu go implantem, co ma na celu stabilizację kręgosłupa i przywrócenie prawidłowej biomechaniki.
Po zabiegu operacyjnym
Hospitalizacja po operacjach kręgosłupa szyjnego trwa zazwyczaj od jednego do dwóch dni. Pacjent jest pionizowany już następnego dnia po zabiegu, a czas powrotu do pełnej aktywności wynosi zwykle od 6 do 12 tygodni. Czasami zaleca się noszenie kołnierza ortopedycznego oraz unikanie gwałtownych ruchów, skłonów, schylania się i dźwigania.
Nowoczesne i mniej inwazyjne metody
Współczesna medycyna oferuje również nowoczesne, mniej inwazyjne metody leczenia, takie jak:
- Przezskórna laserowa dekompresja dysku (PLLD) – zabieg, w którym za pomocą lasera zmniejsza się objętość dysku, odciążając ucisk na nerw.
- Termonukleoplastyka (IDET) – procedura polegająca na podgrzewaniu włókien dysku, co prowadzi do ich skurczenia i zmniejszenia przepukliny.
- Mikroendoskopowa discektomia (MED) – metoda pozwalająca na usunięcie dysku przy minimalnym nacięciu skóry, co zmniejsza ryzyko powikłań i skraca czas rekonwalescencji.
Dyskopatia szyjna – kiedy operacja?
Decyzja o przeprowadzeniu operacji w przypadku dyskopatii szyjnej jest wynikiem dokładnej analizy wielu czynników. Oto kluczowe przesłanki, które mogą prowadzić do podjęcia decyzji o zabiegu chirurgicznym:
- Brak efektów leczenia zachowawczego
Operacja jest rozważana w sytuacji, gdy objawy dyskopatii szyjnej nie ustępują mimo zastosowania terapii zachowawczej, w tym leczenia farmakologicznego, fizjoterapeutycznego oraz rehabilitacji. Jeśli po kilku tygodniach intensywnego leczenia nie widać poprawy, może stać się konieczne rozwiązanie chirurgiczne. - Upośledzenie funkcji nerwowych
Jeżeli dyskopatia szyjna prowadzi do istotnego osłabienia siły mięśniowej, zaburzeń czucia czy problemów z koordynacją ruchową, spowodowanych uciskiem na struktury nerwowe, operacja może być rozważana jako sposób na przywrócenie prawidłowej funkcji neurologicznej. - Zaawansowane zmiany degeneracyjne
W przypadku zaawansowanego uszkodzenia krążków międzykręgowych, wykazanego na obrazach rezonansu magnetycznego oraz obecności ucisku na korzenie nerwowe, lekarz może zlecić operację. Znaczące zmiany degeneracyjne mogą wskazywać na konieczność interwencji chirurgicznej w celu usunięcia uszkodzonych struktur i odciążenia nerwów. - Przerwanie pierścienia włóknistego przez masy dyskowe z ich przemieszczeniem do kanału rdzeniowego
- Pojawienie się zaburzeń funkcji zwieraczy oraz niedowładów kończyn
- Wskazania medyczne
Ostateczna decyzja o przeprowadzeniu operacji zależy także od ogólnego stanu zdrowia pacjenta oraz oceny potencjalnego ryzyka związanego z dyskopatią szyjną. Lekarz rozważa, czy korzyści z operacji przewyższają ryzyko powikłań, a także czy zabieg może poprawić jakość życia pacjenta.
Podjęcie decyzji o operacyjnym leczeniu dyskopatii szyjnej wymaga więc szczegółowej oceny medycznej, a czasem również konsultacji z innymi specjalistami.

Jakie ćwiczenia na dyskopatię szyjną?
Regularne wykonywanie ćwiczeń jest istotne w zapobieganiu poważnym zmianom kręgosłupa szyjnego. Oto zestaw ćwiczeń możliwych do wykonania w domu, który może pomóc w łagodzeniu objawów dyskopatii szyjnej oraz w utrzymaniu zdrowia kręgosłupa:
Ćwiczenie numer 1
Usiądź na krześle z stopami opartymi o podłoże, ręce spoczywają na kolanach, a broda jest ściągnięta. Powoli przesuwaj głowę do przodu, a następnie do tyłu, wracając do pozycji wyjściowej. Powtórz ćwiczenie 10 razy.
Ćwiczenie numer 2
Usiądź na krześle w tej samej pozycji co powyżej. Wykonaj pełen zakres ruchów w odcinku szyjnym kręgosłupa: zgięcie w przód, wyprost, skłony boczne w lewo i prawo oraz rotacje w lewo i prawo. Powtórz 10 razy dla każdego ruchu.
Ćwiczenie numer 3
Usiądź na krześle, stopy oparte o podłoże. Jedna ręka trzyma siedzisko krzesła, druga umieszczona jest na skroni po tej samej stronie. Delikatnie rozciągnij szyję, unikając unoszenia brody. Utrzymaj rozciąganie przez 10-15 sekund. Powtórz 4-5 razy na każdą stronę.
Wszystkie ćwiczenia powinny być wykonywane powoli i z pełną kontrolą, aby uniknąć dodatkowego obciążenia kręgosłupa. Regularne włączanie tych ćwiczeń do codziennej rutyny może pomóc w łagodzeniu objawów dyskopatii szyjnej oraz poprawić ogólną kondycję kręgosłupa szyjnego.
Dyskopatia szyjna – jak spać?
Właściwy wybór poduszki oraz odpowiednia pozycja ciała podczas snu mogą znacząco wpłynąć na złagodzenie objawów dyskopatii szyjnej i poprawę komfortu snu. Oto kilka wskazówek, które pomogą w utrzymywaniu prawidłowej pozycji podczas snu:
- Wybór poduszki ortopedycznej
Poduszki ortopedyczne są zaprojektowane specjalnie z myślą o wsparciu odcinka szyjnego kręgosłupa. Dopasowują się do kształtu szyi i głowy, utrzymując kręgosłup w naturalnej, fizjologicznej pozycji. Takie podparcie pomaga w utrzymaniu właściwej lordozy szyjnej i minimalizuje napięcie w szyi. - Odpowiednia wysokość poduszki
Wysokość poduszki jest kluczowa – powinna być dostosowana tak, aby kręgosłup szyjny pozostawał w naturalnej linii. Zarówno zbyt wysoka, jak i zbyt niska poduszka mogą prowadzić do niewłaściwej postawy i bólu. - Regularna wymiana poduszki
Z czasem poduszki mogą tracić swoje właściwości. Aby utrzymać optymalne wsparcie, warto wymieniać poduszkę co 1-2 lata. - Unikaj spania na brzuchu
Spanie na brzuchu może prowadzić do nadmiernego obciążenia kręgosłupa szyjnego i zaostrzać dolegliwości. Zamiast tego, zaleca się spanie na boku lub na plecach, co jest bardziej korzystne dla zdrowia szyi.
Jak żyć z dyskopatią szyjną?
Dyskopatia szyjna może być uciążliwa, ale w większości przypadków można ją skutecznie leczyć. Choć uszkodzone dyski nie wrócą do dawnego stanu, odpowiednie postępowanie pozwala na powrót do normalnego życia, w tym również i do pracy. Kluczowe jest jednak przestrzeganie kilku zasad.
Warto regularnie wykonywać ćwiczenia wzmacniające mięśnie kręgosłupa i brzucha, bowiem są one niezbędne do tego, aby stabilizować kręgosłup i zapobiegać nawrotom bólu. Wzmocnienie mięśni brzucha i pleców tworzy tzw. gorset mięśniowy, który odciąża kręgosłup i minimalizuje ryzyko kolejnych epizodów choroby.
Kategorycznie zabronione jest dźwiganie ciężkich przedmiotów, szczególnie na wyprostowanych rękach. Jeśli konieczne jest podniesienie czegoś ciężkiego, należy trzymać przedmiot blisko ciała, angażując mięśnie brzucha, a nie kręgosłup. Pochylanie się do przodu, szczególnie próby dotknięcia stóp bez ugiętych kolan, zwiększa kompresję krążków międzykręgowych, co może pogorszyć stan pacjenta.
Należy także unikać nagłych skrętów tułowia, szczególnie z obciążeniem, gdyż mogą one powodować przemieszczenie się krążka i ucisk na nerwy, co wywoła silny ból.
W przypadku dyskopatii wielopoziomowej, należy unikać aktywności fizycznych, które obciążają kręgosłup, takich jak górska jazda na rowerze czy skoki na twardym podłożu.
Dyskopatia szyjna – jak zapobiegać?
Profilaktyka dyskopatii szyjnej wymaga świadomego podejścia do stylu życia oraz regularnych działań mających na celu ochronę kręgosłupa. Nigdy nie jest za późno, aby rozpocząć działania profilaktyczne. Są kluczowe dla zachowania zdrowia kręgosłupa i uniknięcia poważnych dolegliwości. Właściwe nawyki mogą znacznie wpłynąć na zmniejszenie ryzyka wystąpienia objawów oraz spowolnienie postępu choroby.
Zadbaj o ergonomię i postawę
Utrzymywanie prawidłowej postawy ciała jest fundamentem profilaktyki. Unikaj garbienia się, staraj się trzymać głowę w neutralnej pozycji, a podczas pracy przy komputerze zadbaj o ergonomiczne ustawienie monitora i krzesła. Istotne jest również regularne zmienianie pozycji oraz robienie przerw w pracy siedzącej.
Wzmacniaj mięśnie szyi i pleców
Regularne ćwiczenia, takie jak pływanie, joga, czy pilates, mogą znacząco poprawić kondycję kręgosłupa. Skoncentruj się na wzmacnianiu mięśni szyi, mięśni brzucha oraz pleców, co pomoże w stabilizacji kręgosłupa i zapobiegnie jego przeciążeniom.
Stosuj odpowiednią dietę
Dieta bogata w białko, witaminy i minerały wspiera zdrowie krążków międzykręgowych. Odpowiednie odżywianie pozytywnie wpłynie na regenerację tkanek i ogólne zdrowie twojego organizmu.
Unikaj przeciążeń
Dbaj o to, by unikać dźwigania ciężkich przedmiotów, a jeśli jest to konieczne, stosuj prawidłową technikę podnoszenia ciężarów. Zbyt duże obciążenie kręgosłupa może prowadzić do jego degeneracji i nasilenia objawów dyskopatii.
Technika podnoszenia ciężarów
Prawidłowa technika podnoszenia ciężarów jest kluczowa, aby zapobiegać urazom kręgosłupa, w tym dyskopatii. Przedstawimy kilka wskazówek, których warto przestrzegać:
- Stój blisko przedmiotu, który chcesz podnieść, z nogami rozstawionymi na szerokość bioder. Utrzymuj stopy stabilnie na podłożu.
- Zamiast pochylać się do przodu, zegnij kolana i biodra, utrzymując plecy proste. To pozwala, by ciężar spoczywał głównie na nogach, a nie na kręgosłupie.
- Trzymaj ciężar blisko ciała – podczas podnoszenia trzymaj przedmiot jak najbliżej klatki piersiowej, aby zminimalizować obciążenie kręgosłupa.
- Podnoś się siłą nóg – wyprostuj nogi, podnosząc ciężar z podłogi, jednocześnie utrzymując prosty kręgosłup. Nie wykonuj gwałtownych ruchów ani nie skręcaj tułowia.
- Unikaj rotacji ciała – podczas przenoszenia ciężaru unikaj obracania się tułowiem. Jeśli musisz się obrócić, przesuwaj nogi razem z ciałem, aby zachować naturalną linię kręgosłupa.
Dbaj o swój kręgosłup
W przypadkach już obecnej dyskopatii ważna jest fizjoterapia oraz regularne ćwiczenia, które poprawiają sprawność mięśni i funkcjonowanie kręgosłupa. Wzmocnienie struktur mięśniowych może spowolnić postęp choroby.
Unikaj palenia papierosów
Palenie papierosów przyczynia się do degeneracji krążków międzykręgowych, co może pogarszać stan kręgosłupa szyjnego. Rezygnacja z nałogu jest korzystna dla ogólnego zdrowia kręgosłupa.
Dyskopatia szyjna – przeciwwskazania do pracy
Dyskopatia szyjna nie stanowi bezwzględnego przeciwwskazania do podjęcia pracy. Wymaga jednak ostrożności w zakresie aktywności fizycznej i warunków pracy, aby uniknąć pogorszenia stanu zdrowia i nasilenia objawów. Ważne jest, aby praca nie wiązała się z nadmiernym wysiłkiem fizycznym ani dźwiganiem ciężkich przedmiotów. Należy również unikać pracy w pozycjach, które są niefizjologiczne dla szyi, takich jak utrzymywanie głowy w stałej, nienaturalnej pozycji – czy to opuszczonej, czy podniesionej.
Oto kluczowe zasady, które powinny być przestrzegane:
- Unikanie dźwigania ciężarów
- Kategorycznie zabronione jest dźwiganie ciężkich przedmiotów oraz podnoszenie ich na wyprostowanych rękach. W przypadku konieczności przenoszenia ciężaru, należy trzymać go jak najbliżej klatki piersiowej.
- Unikanie nagłych ruchów rotacyjnych
- Należy unikać nagłej rotacji, szczególnie z obciążeniem. Tego rodzaju ruchy mogą prowadzić do przemieszczenia krążka międzykręgowego, co z kolei może uciskać korzenie nerwowe i wywołać silny ból.
- Odpowiednie warunki pracy
- Należy unikać pracy w pozycjach, które nie są fizjologiczne dla szyi, takich jak utrzymywanie głowy w stałej, nienaturalnej pozycji – czy to opuszczonej, czy podniesionej.
Krótkie podsumowanie:
- Dyskopatia szyjna to schorzenie kręgosłupa szyjnego, polegające na degeneracji krążków międzykręgowych. W efekcie może dojść do ucisku na rdzeń kręgowy lub korzenie nerwowe, co prowadzi do bólu, sztywności oraz innych poważniejszych objawów.
- Główne przyczyny dyskopatii szyjnej obejmują starzenie się krążków międzykręgowych, przeciążenia mechaniczne, niewłaściwą postawę czy urazy. Długotrwałe narażenie na te czynniki może prowadzić do jej rozwoju.
- Objawy mogą obejmować ból szyi promieniujący do ramion, drętwienie kończyn, a także problemy z koordynacją czy osłabienie mięśni. W bardziej zaawansowanych przypadkach mogą wystąpić poważniejsze objawy rdzeniowe.
- Wczesna diagnoza i leczenie dyskopatii szyjnej są kluczowe dla zapobiegania poważnym komplikacjom. Regularne badania i konsultacje specjalistyczne mogą pomóc w skutecznym radzeniu sobie z chorobą.
- Regularne ćwiczenia, unikanie przeciążeń oraz prawidłowa postawa mogą znacznie zmniejszyć ryzyko rozwoju dyskopatii szyjnej. Profilaktyka jest kluczowa dla utrzymywania zdrowia kręgosłupa szyjnego.
Bibliografia:
- Rehabilitacja medyczna. Red. Kiwerski, Jerzy . Warszawa: PZWL Wydawnictwo Lekarskie, 2007, 701 s. ISBN 978-83-200-3563-6
- Wiktora Degi ortopedia i rehabilitacja. Red. Kruczyński, Jacek . Warszawa: PZWL Wydawnictwo Lekarskie, 2023, 1033 s. ISBN 978-83-01-23260-3
- Koszewski, W. Leczenie zespołów bólowych kręgosłupa w przebiegu dyskopatii. Lekarz POZ 1, 23–33 (2015).
- Mańko, G., Jekiełek, M., Ambroży, T., Rydzik, Ł. & Jaszczur-Nowicki, J. Physiotherapeutic Methods in the Treatment of Cervical Discopathy and Degenerative Cervical Myelopathy: A Prospective Study. Life (Basel) 12, 513 (2022).